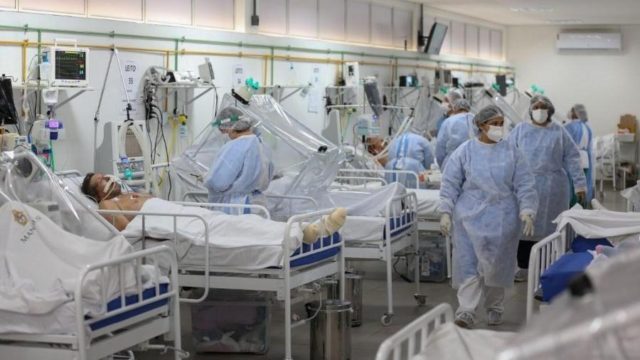
Após um ano dos primeiros casos confirmados de Covid-19 no Brasil, o País enfrenta o pior momento da pandemia. É isso que apontam dados fundamentais para compreender o contexto atual, como a ocupação de leitos de unidade de terapia intensiva (UTI). Segundo o último boletim da Fundação Oswaldo Cruz (Fiocruz), deste mês de março, 13 unidades da Federação estão com mais de 90% dos leitos de UTI Covid ocupados, enquanto 25 das 27 capitais do País também apresentam níveis críticos.
O boletim também aponta que 20 estados estão na zona de alerta crítica, com mais de 80% de ocupação, e afirma que esses levantamentos “apontam para a sobrecarga e mesmo colapso de sistemas de saúde”. Essa taxa de ocupação também pode resultar em números ainda maiores de óbitos em decorrência do novo coronavírus, pois especialistas ressaltam que a falta do atendimento necessário para o caso grave, como a indisponibilidade de um leito de UTI, agrava os quadros clínicos.
Na capital do Brasil, por exemplo, uma lista da Secretaria de Saúde do Distrito Federal mostra que há 213 pacientes na fila de espera aguardando um leito de tratamento intensivo. O País já vem registrando números elevados de mortes que podem ser reflexo desse cenário. Em 11 de março, houve a maior quantidade de óbitos da pandemia em 24 horas, segundo dados do Conselho Nacional de Secretários de Saúde (Conass), quando 2.286 brasileiros perderam a vida para a doença.
“O País totaliza 11.122.429 de casos e 268.370 de óbitos, o que corresponde a 9,5% e 10,3% do total global, respectivamente, ainda que a população brasileira corresponda à menos de 3% da população mundial”, informa a Fiocruz, em nota do dia 11 de março.
Jonas Brant, professor do departamento de Saúde Coletiva da Universidade de Brasília (UnB), explica que um conjunto de fatores levou o sistema de saúde a essas condições, mas avalia que a falta de liderança do governo federal foi central.
“Temos alguns pontos chave que podemos destacar. A gente não conseguiu fortalecer a vigilância em saúde, o que envolve a vigilância sanitária, rastreamento de contatos, ampliação da testagem. As pessoas não estão usando as medidas de biossegurança, não há uma fiscalização rígida, não conseguimos rastrear quem infectou quem para isolar essas pessoas, nem ter uma boa integração com a assistência social para dar apoio social e econômico”, detalha.
Recursos
De acordo com dados do “Monitoramento dos Gastos da União com Combate à COVID-19”, do Tesouro Nacional, o governo federal destinou R$ 524 bilhões em 2020 para conter a pandemia e R$ 3,9 bilhões em 2021. Na visão do especialista em saúde, esses valores devem ser analisados de forma contextual, observando a realidade das regiões.
“Quando a gente olha esses recursos na ótica do governo federal, todo valor destinado é muito grande, porque são muitos municípios no País. Mas, quando isso chega na escala municipal e a gente divide isso per capita, em geral, se transforma em pouco recurso para os gestores locais. Além disso, a gente tem aí um cenário que envolve uma fragilidade muito grande das estruturas municipais nesse momento, porque houve transição da gestão em janeiro, então o SUS como um todo não conseguiu criar ainda uma estratégia para garantir a formação técnica rápida dessas equipes”, pontua Jonas.
Outro especialista que analisa os dados de forma aprofundada é Mauro Junqueira, secretário-executivo do Conselho Nacional de Secretarias Municipais de Saúde (Conasems). Ele afirma que o Brasil tem hoje “R$ 3,70 por habitante/dia para cuidar da saúde, desde um simples curativo até um transplante de múltiplos órgãos”, e é categórico em dizer que o aporte de recursos da União para municípios ajudaram, “mas não são suficientes”.
“No ano passado, os municípios colocaram R$ 32 bilhões além do Mínimo Constitucional. Os municípios tinham compromisso legal de colocar [na saúde], no mínimo, 15% e colocaram 24,5%. Então, quem está bancando a saúde no País são os municípios”, comenta Mauro. Ele acredita, porém, que o surgimento de variações da doença e a falta de colaboração da população foram essenciais para o aumento de ocupação de UTIs.
“A cepa que está circulando neste momento é mais agressiva, levando uma população mais jovem do que a anterior para as unidades hospitalares e UTI. E o cidadão mais jovem tem, naturalmente, mais condições de saúde e fica mais tempo na UTI. Se há mais tempo de utilização de um leito de UTI, se diminui a oferta desses leitos. O cenário é complicado por esse motivo e fica nossa preocupação com a população, que não está se incomodando cEstratégias
s. Ao todo, 12 responderam os questionamentos sobre o que levou a região às situações de superlotação nas unidades de saúde e o que foi feito para conter esse cenário.
As pastas responsabilizam principalmente as aglomerações e as variantes da Covid-19 como fundamentais para o aumento da ocupação de UTIs. As novas cepas do vírus também foram pontuadas, como destaca a Secretaria de Estado da Saúde do Paraná.
“Considera-se a variante P1 como uma das possibilidades. De acordo com dados preliminares, a doença causada pela variante P1 agrava mais rapidamente e leva o paciente a permanecer 11% mais tempo internado em um leito de UTI. O Governo do Estado tem atuado na fiscalização de locais onde há aglomeração, por meio de denúncias.”
Aumentar a quantidade de leitos de UTI foi a estratégia mais citada, sendo ressaltada em nota por nove secretarias. Restrições em geral, como fechamento de atividades não essenciais ou toque de recolher, por exemplo, foram citadas por seis delas.
O reforço na comunicação com a população, com conscientização sobre o perigo do vírus, também esteve entre a maior parte das respostas. Entre os sete estados que não estão em zona crítica de ocupação no boletim da Fiocruz, está o Espírito Santo, que ressaltou em nota execuções preventivas da Secretaria de Saúde.
“Em nenhum momento da pandemia a rede de saúde no Espírito Santo colapsou. Algumas ações que podem ser citadas são: o fortalecimento da atenção básica por meio de formação e provimento de profissionais, a ampliação da testagem para grupos da população e seus contatos, a compra de testes antígenos e credenciamento de laboratórios credenciados, a organização da rede hospitalar com a ampliação de leitos em hospitais próprios, filantrópicos e compra de leitos no setor privado, e a adoção da Matriz de Risco para classificação das cidades com medidas qualificadas de controle”, informou.
Dever de todos
Ana Helena Germoglio, infectologista do Hospital Águas Claras, lembra que cada indivíduo, assim como cada gestor de saúde, deve fazer a própria parte no combate ao avanço da Covid-19, principalmente neste momento, em que temos “um problema muito grande”.
“A população deve entender o seu papel na sociedade, na transmissão da doença. Infelizmente, os mesmos que vão às ruas reclamando por melhores condições de trabalho, provavelmente, são os que vão reclamar que não estão conseguindo um leito de internação ou UTI para si ou para alguém próximo, da família”, lamenta a médica.
Ela também lembra que a falta desse atendimento adequado é extremamente grave. “Muitas pessoas vão contar apenas com a sorte para resolver o seu problema de saúde grave. Quando a gente fala em pandemia, em tratamento e em prevenção desses casos graves, a UTI não é uma prevenção, é um remédio amargo para pacientes que estão com a doença e que evoluíram para a forma grave.”
Em relação às estratégias governamentais de cada região, a infectologista lembra que não basta abrir um leito de UTI, são necessárias diversas ações que vêm sendo repetidas desde o começo da pandemia para evitar o agravamento do cenário da saúde brasileira, além de uma estrutura que demanda investimentos e qualificações nos hospitais.
“Um leito de UTI não é só uma cama e um punhado de aparelhos, a gente precisa de uma equipe especializada para atender esse tipo de paciente, de uma infraestrutura mínima. De outra forma, eles terão apenas a ilusão de que serão bem atendidos. Se a população não entender o seu lugar nesse momento crucial que estamos vivendo, vamos ter uma quantidade cada vez maior do número de óbitos”, afirma.
